Ladies and gentlemen,
ich darf mich erstmal vorstellen. Ich bin Luciano Cesaro, seit 1988 arbeite ich als Attending General Surgeon am Hamilton Grace Hospital und besetze nun mittlerweile seit 16 Jahren die Stelle als Chief of Surgery am Department of Surgery im Hamilton Grace Hospital, eines der an die HMS angegliederten Lehrkrankenhäuser.
Heute geht es in dieser Lecture um die Prinzipien der Allgemeinanästhesie (syn. Narkose). Wenn wir von Allgemeinanästhesie reden, dann meinen wir damit ein Verfahren, das ganz bestimmte Eigenschaften aufweist. Bei dieser Form der Narkose geht es nämlich darum beim Patienten Bewusstsein, Schmerzempfinden, Reflexaktivität, Erinnerungsvermögen und Muskelanspannung medikamentös auszuschalten. Eben das, was gemeinhin auch unter dem Begriff "Vollnarkose" verstanden wird.
Grundsätzlich stellt sich die Frage nach den Vorteilen, die sich uns im Blick auf einen chirurgischen Eingriff durch die Verwendung einer Narkose bieten. Die Notwendigkeit im Vorfeld eines chirurgischen Eingriffes und speziell bei größeren chirurgischen Operationen das Bewusstsein des Patienten auszuschalten, ergibt sich aus der Natur der Sache. Mit Bewusstseinsverlust ist der Verlust der bewussten und damit später erinnerbaren Wahrnehmung der Umwelt gemeint. Man bezeichnet diese Kompomente des Verlust des Bewusstseins auch als Hypnose. Da in diesem Prozess enthalten ist, dass die Funktionsfähigkeit der sensorischen Wahrnehmung unterbrochen wird, erschließt es sich auch warum der Patient sich nach der Operation auch nicht an das erinnern kann was während des Zeitraumes der Hypnose (Amnesie → zweite wichtige Komponente der Narkose), sowie auch eine gewisse Zeit danach (anterograde Amnesie) bzw. unmittelbar davor (retrograde Amnesie), geschehen ist. Die Ausschaltung des Bewusstseins im Sinne einer Hypnose, also ein Zustand des erzwungenen Schlafs, in dem der Patient nicht mehr durch äußere Reizeinflüsse weckbar ist, ist ein effektives Mittel um das an das Bewusstsein gekoppelte Schmerzempfinden zu beseitigen. Dem Stadium der Hypnose (aus der der Patient nicht mehr geweckt werden kann) ist noch eine weitere Vorstufe - nämlich das Stadium der Sedierung - vorangestellt, aus der heraus der Patient im Gegensatz zur Hypnose noch geweckt werden kann. Entsprechende Medikamente - sogenannte Sedativa - finden in der Form von Beruhigungsmittel vor allem außerhalb der Anästhesie Anwendung. Zum Beispiel zur Behandlung von Angst- oder Unruhezuständen. In solchen Fällen eignen sich Sedativa aufgrund ihrer dämpfenden Wirkung auf den Aktivitätszustand des zentralen Nervensystems um den Patienten eine Distanzierung von ihrer überschießenden emotionalen Erregung pharmakologisch zu ermöglichen.
Es existieren verschiedene Substanzklassen, die sedierende Wirkungen haben können. Dabei kommt der sedierenden Komponente häufig eher die Rolle als unerwünschte Nebenwirkung zu. Also solche Medikamentenklassen sind neben den Benzodiazepinen auch einige Vertreter der Antidepressiva, Barbiturate, Opioide und Antihistaminika zu erwähnen. Spezifisch die Benzodiazepine und deren Vertreter Midazolam und Diazepam haben als Angstlöser (Anxiolytika) ihre Verwendung. Insbesondere Midazolam (Handelsnamen u.a. Dormicum, Versed) wird routinemäßig im unmittelbaren Vorfeld einer anstehenden chirurgischen Intervention (60-90 min vor Beginn der Operation, p.o.) gegeben um die zentrale Erregung im Zusammenhang mit dem bevorstehenden Eingriff zu dämpfen und stattdessen einen Zustand der psychomotorischen Indifferenz zu fördern. Ihre Wirkung entfalten die Substanzen aus der Klasse der Benzodiazepine über eine positive allosterische Modulation der Wirkung von GABA durch Bindung an entsprechenden GABAA-Rezeptoren (ionotrop). Das bedeutet, dass die Benzodiazepine durch ihre Bindung an die entsprechende Benzodiazepin-Bindungsstelle der GABAA-Rezeptoren die Wirkung des inhibitorischen Neurotransmitters GABA (den Einstrom von Cl- und damit die Hyperpolarisation) verstärken, wodurch die neuronale Erregbarkeit der GABAerg innervierten Nervenzelle unter dem Einfluss von Benzodiazepinen gehemmt wird. Es ist allerdings klar zu erwähnen, dass die Substanzen aus der Wirkklasse der Sedativa selbst in hohen Dosen nicht zur Erzeugung einer Hypnose oder Narkose genutzt werden können. Demgegenüber stehen die sogenannten Narkotika, die dosisabhängig zur Erzeugung von Sedierung (weckbar, niedrige Dosis), Hypnose (nicht weckbar, höhere Dosis) und Narkose (nicht weckbar + Analgesie, hohe Dosis) verwendet werden können. Beispiele für (intravenöse) Hypnotika sind Propofol (Standardmedikation zur Narkoseeinleitung) und Etomidat (wird anstelle von Propofol nur bei kardiovaskulären Risikopatienten eingesetzt), die beide zunächst sedierend und in höheren Dosen hypnotisch wirken, allerdings keine analgetische Wirkung haben. Pharmakologisch wird die zentrale dämpfende Wirkung dieser sogenannten Injektionsanästhetika (zu dieser Gruppe zählen neben Propofol und Etomidat auch im weitesten Sinne Ketamin - Verwendung aufgrund seiner zusätzlichen analgetischen Wirkung als Notfallmedikament - sowie die Barbiturate Thiopental und Methohexital, die den Hirndruck senken und aufgrund ihrer stark antikonvulsiven Wirkung beim Status epilepticus als Ultima Ratio gelten) hauptsächlich auf eine Blockierung von erregend wirkenden zentralen Glutamat-Rezeptoren (Ketamin blockiert den Ionenkanal von glutamatergen NMDA-Rezeptoren) sowie eine Aktivierung von zentralnervös hemmend wirkenden Rezeptoren (Thiopental + Methohexital erhöhen allosterisch die Affinität des GABAA-Rezeptors gegenüber GABA; Etomidat + Propofol aktivieren GABAA- und Glycinrezeptoren) zurückgeführt.
Ketamin nimmt unter den Anästhetika allerdings eine Sonderstellung ein, da es im engeren Sinne eigentlich nicht als Hypnotikum betrachtet werden kann weil durch die Gabe von Ketamin erstens keine Hypnose im Sinne einer klassischen Bewusstseinsdämpfung sondern vielmehr eine Bewusstseinsänderung (häufig assoziiert mit Halluzinationen und als negativ erlebten Träumen) hervorgerufen wird. Und zweitens weil Ketamin im Bezug auf die vegetativen Funktionen eher erregend, sprich sympathomimetisch wirkt. Diesem Effekt ist es auch geschuldet, dass als Nebenwirkung bei der Applikation von Ketamin eine Kreislaufinstabilität auftreten kann.





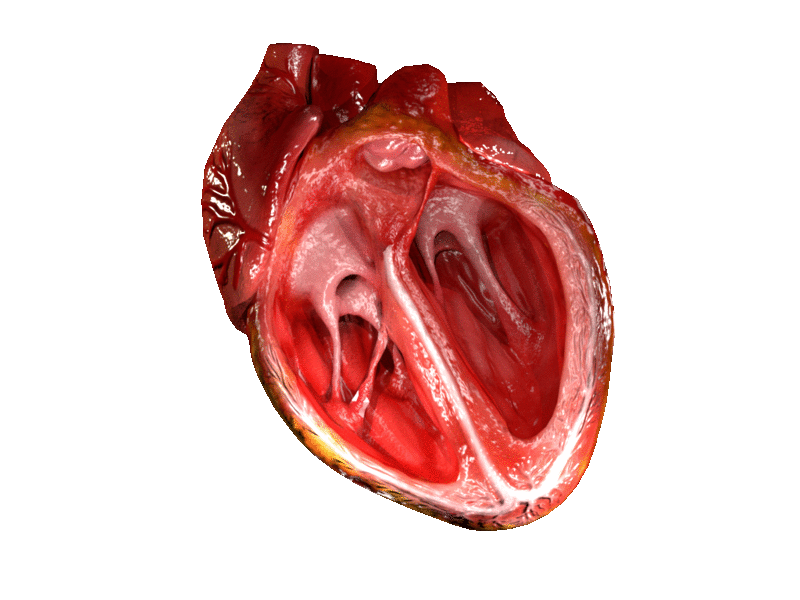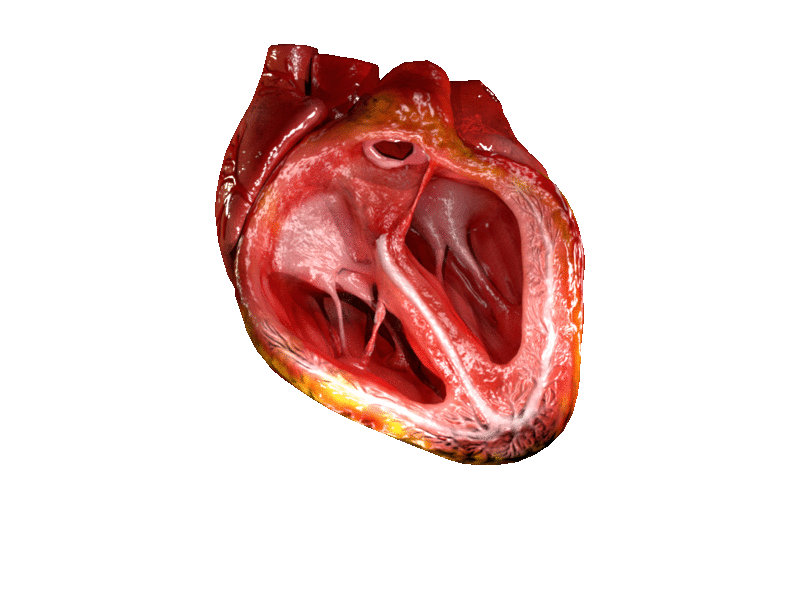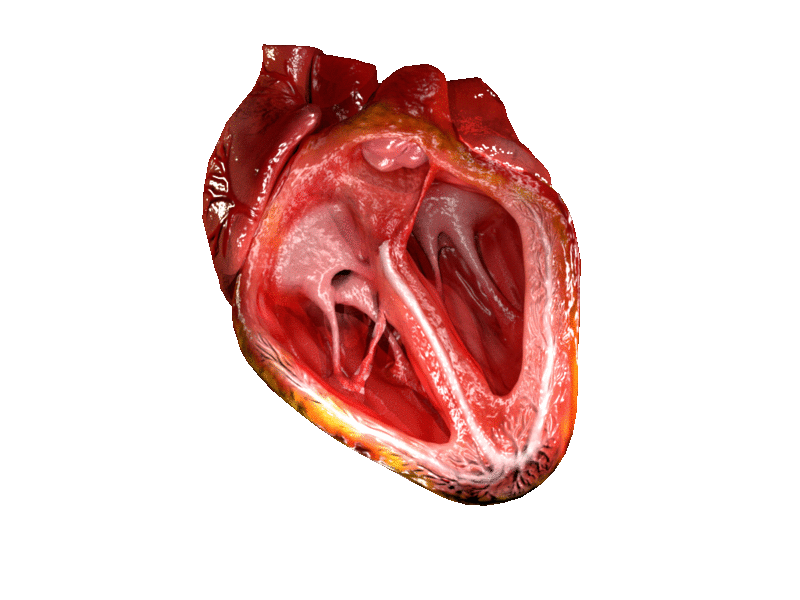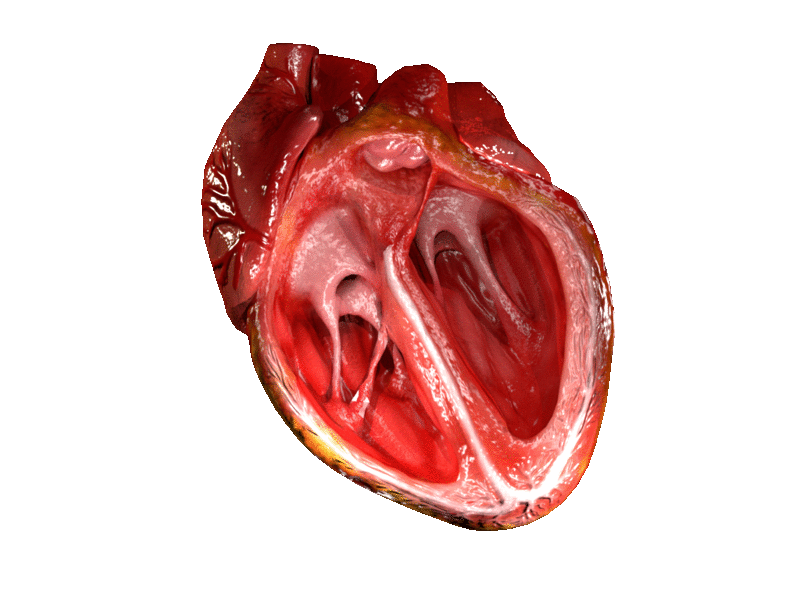



 Lage der Arteria femoralis
Lage der Arteria femoralis
